Çocukluk Çağı Astmasının
Uzun Süreli Tedavisi
Dr. Bülent Enis Tekerel*
Doç.; Hacettepe Ü. Tıp
Fak. Pediatrik Alerji ve Astma Ünitesi
Astma havayollarının kronik inflamatuvar bir hastalığıdır.
Uygun bir tedavi planının hastalık semptomlarını kontrol edebilmesi, astma
ataklarını önleyebilmesi, hastaların normale yakın aktivite yapabilmesini
sağlaması, solunum işlevlerinin en iyi düzeyde tutabilmesi ve astmaya bağlı
mortaliteyi önleyebilmesi beklenir.
Başarılı bir tedavinin ilk koşulu hastalara gerekli eğitimin verilmesidir. Bir
astmalıya verilecek eğitiminin şu özellikleri mutlaka içermesi gerekir:
Belirtilere yol açan etmenlerin belirlenmesi ve bunlardan sakınma yollarının
öğretimi;
Tedavide kullanılan ilaçlar, görevleri ve kullanım tekniklerinin öğretimi;
Astmanın kötüleştiğini gösteren işaretler ve hastanın hekimine ne zaman
başvurması gerektiğinin eğitimi. Eğitimin son aşaması tedavide izlenecek yolu
belirten yazılı bir planın hastaya verilmesi olmalıdır. Bu plan her kontrolde hem
gözden geçirilmeli, hem de hastanın bununla ilgili bilgisi denetlenmeli ve eksik
yönler giderilmelidir. |
Hasta eğitiminde doktor dışındaki sağlık
çalışanlarından da yararlanılabilir. Ancak ülkemizde bu konuda eğitilmiş personel
sayısı yok denecek kadar azdır. Astma tedavisine ilgi duyan hekimlerin zaman
sıkıntıları varsa en azından bir personellerini bu konuda eğitmeleri yerinde
olacaktır.
Uygun bir astma tedavisinin iki aşamalı olması gerekir. Bunlar:
a. Astmayı kötüleştiren etkenlerden kaçınmak
b. Tıbbi tedaviler
Astmayı kötüleştiren 4 temel neden vardır.
a) Alerjenler
b) Enfeksiyonlar
c) İrritan maddeler
d)İlaçlar
a) Alerjenler: Çocukluk çağında %50-70, erişkin çağda %30-50 astmalı bir ya
da birden fazla alerjene karşı duyarlıdır. Bu hastalar duyarlı oldukları alerjen ile
karşılaştıklarında astma belirtilerin ortaya çıktığı ya da daha da
kötüleştiği görülür. Astmalı hastalarda en sık rastlanan alerjiler ev tozu akar
alerjisi, pollen alerjisi, mantar alerjisi, hayvan alerjisi (kedi, köpek) ve hamam böceği alerjisidir.
Sanıldığının tersine besin alerjisi astmalılarda seyrek olarak sorun oluşturur. Alerjiden kuşkulanıldığında
duyarlılığın saptanması ve kaçınma önlemlerinin alınması için konunun
uzmanından yardım alınması uygun olur. Özellikle çocukluk çağında alerji deri
testlerinin değerlendirmesi özel deneyim gerektirir.
b) Enfeksiyonlar: Çocukluk çağında astma ataklarının en önemli nedeni viral
solunum yolu enfeksiyonlarıdır. Başta rinovirus olmak üzere parainfluenza, influenza,
respiratuvar sinsisyal virus ve adenovirus en çok suçlanan viruslardır. Sonbahar astma
ataklarının en sık görüldüğü mevsimdir. Her astmalı alerjik olsun ya da olmasın
viral solunum yolu enfeksiyonları sonucu atak geçirebilir. Orta ve ağır astmalılarda
her yıl influenza (grip) aşısı önerilmelidir. Ayrıca sinuzit kontrol edilemiyen
astmaya sıklıkla eşlik eder ve uygun tedavisi ile astma belirtilerinde hızlı bir
gerileme görülür. Mikoplazma, klamidya
enfeksiyonları da astma belirtileri ve atakları ile ilişkilendirilir.
c) İrritan maddeler: Bu maddeler doz
ile ilişkili olarak her astmalıyı rahatsız eder. Özellikle belirtileri kontrol
altında olmayan astmalılarda bu rahatsızlık daha fazla olur. Ev içi hava
kirliliğinin en önemli nedeni sigara dumanıdır ve astmalı hastaların sigara
dumanından kesinlikle sakınmaları gereklidir. Ayrıca yoğun boya ve cila kokuları,
soba dumanı, kızartma dumanı, yoğun çamaşır suyu, deterjan ve parfüm kokuları da
astmalıları rahatsız edebilir. Dış ortamalardaki hava kirliliği astma
belirtilerindeki artıştan sorumlu tutulmuş ve sülfür dioksit ile ozonun hava yolu
hiperreaktivitesini artırdığı gösterilmiştir.
d) İlaçlar: Çoğunlukla erişkin astmalıların sorunu olmakla birlikte duyarlı
hastalarda aspirin ve nonsteroid antiinflamatuvarlar astma atağını ortaya
çıkarabilirler. Non steroid antiinflamatuvarlar IgE bağımlı olmayan mekanizma
üzerinden astmayı alevlendirir. Bunun prostoglandin sentezinin inhibisyonu ve lökotrien sentezinini kontrol eden PGE2
sentezinin azalması, lökotrienlerin sentezinin artması ile ilişkili olduğu
düşünülmektedir. Reaksiyon öyküsü veren hastalar da bu ilaçların kesinlikle
kullanılmaması gerekir. Reaksiyon çok düşük dozlar ile görülebilirse de bir
kısım hastada reaksiyon doz ile ilişkilidir. Genellikle en güvenilir ajan olarak kabul
edilen parasetamol ile bile reaksiyon görülebilir. Beta blokörler de bronkospazma
yapabileceğinden astmalı hastalarda dikkatle kullanılmalıdırlar.
Tıbbi Tedaviler
Günümüz de astma tedavisi immünolojik ve farmakolojik tedavi olmak üzere iki
başlık altında incelenebilir. İmmünolojik tedavi bronşlardaki alerjik inflamasyonun
sorumlusu olan immün yanıtların değiştirilmesini amaçlar. Burada hastanın duyarlı
olduğu alerjenin giderek artan dozlarda vucuda enjekte edilmesine dayanan ve hastanın
alerjeni zamanla tolere edebilme yeteneğinin arttırılmasını amaçlayan bir tedavi
biçimidir. Uygulanan immünoterapinin alerjik astma tedavisindeki rolü
tartışmalıdır. Plasebo kontrollü çalışmaların sonuçları özgün
immünoterapinin astmalılarda belirgin bir yarar sağladığını açıkça göstermekten
uzaktır. Tedavinin gideri, anafilaktik reaksiyon riski, her enjeksiyon sonrası en az 30
dakika beklenmesi gerekliliği, yarar gören hastalarda dahi astmayı kür edememesi ve
tedavinin yıllarca sürmesi nedenleriyle kullanımı azalmaktadır. Farmakolojik tedavi
uygulamalarından yarar görmeyen hafif-orta şiddetteki bir grup astmalıda
denenebileceği belirtilmektedir. Özgün immünoterapi yalnızca alerji eğitimi almış
ve anaflaktik reaksiyonların tedavisini bilen doktorlarca yapılmalıdır.
Bronşial astma tedavisinde kullanılan ilaçlar iki başlık altında incelenir.
Belirtilerin ve hava yolu obstrüksiyonun oluşmasını önlemek amacı ile kullanılanlar
kontrol ediciler ve oluşmuş belirtileri gidermek amacı ile kullanılanlar ise
rahatlatıcılar olarak isimlendirilirler.
Astmayı uzun dönemde kontrol eden ilaçlar, kontrol ediciler; profilaktik
ilaçlar, idame ilaçlar ya da koruyucu ilaçlar olarak da adlandırılırlar. Astmayı
stabil bir duruma getirmek amacıyla kullanılırlar. Tedaviye eklendiklerinde hergün
düzenli olarak kullanılmaları gerekir. Bu grupta antiinflamatuvar ilaçlar ve uzun
etkili bronkodilatörler yer alır. Antiinflamatuvar ilaçlar grubunda kromolin sodyum,
nedokromil, kortikosteroidler ve antilökotrienler (montelukast, zafirlukast) bulunur.
Uzun etki süreli bronkodilatörler grubunda ise inhale salmeterol ve formoterol ve de
yavaş salınan teofilin preparatları sayılabilir. Bugün uzun etki süreli
bronkodilatörler tedaviye ancak inhale kortikosteroide karşın belirtileri kontrol edilemeyen hastalarda eklenir. Böylece,
hem inhale kortikosteroid dozu daha da arttırılarak yan etki riski yükseltilmemekte hem
de uzun süre etki gösteren bir bronkodilatör ile hastanın yaşam kalitesi
düzeltilmeye çalışılmaktadır.
Rahatlatıcılar (belirtileri kısa sürede giderenler) bronş düz kasında
gevşemeye neden olarak öksürük, göğüs sıkışması, vizing gibi belirtileri
hafifletirler ya da giderirler. Kısa etki süreli beta 2 agonistler (salbutamol ve
terbütalin), teofilin ve inhale antikolinerjikler (ipratropium bromid) bu grupta yer alan
ilaçlardır. Salbutamol ve terbütalin ülkemizde vardır. Akut bronkospazmın
tedavisinde var olan en etkili bronkodilatördürler: Teofilin; etkisinin geç
başlaması, zayıf bronkodilatör olması, kısa aralıklar ile kullanılma gerekliliği,
sıklıkla istenmeyen etkilere neden olması ve serum düzeylerinin kontrol edilmesinin
gerekmesi gibi nedenlerle episodik bronkospazmda seçilmemektedir. Ayrıca, yeterli
miktarda beta 2 agonist alan bir hastada, kombine kullanıldığında ek bronkodilatasyon
sağlamadığı görülmüştür. İpratropium bromid çocukluk çağ astmasında pek
seçilmez, ancak beta 2 agonist intoleransı olan hastalarda kullanılabilir. Oral kortikosteroid; orta ya da ağır şiddetteki
akut astma ataklarında belirtileri hızla düzeltmek ve atağın neden olabileceği
morbidite ve mortaliteye engel olmak için kısa süreli olarak kullanılır. Doz ve süre
atağın şiddetine göre belirlenir. Parenteral kullanımlarının oral kullanımlarına
bir üstünlüğü yoktur.
Astma ilaçlar sistemik ya da topikal (inhalasyon) olarak kullanılabilir. Ancak
ideal olan kullanım biçimi inhalasyondur. İnhalasyonla çok daha düşük miktarda
ilaç ile, aynı ilacın oral ya da parenteral yolda kullanılan yüksek dozları ile
sağlanan etkiyi elde etmek olanaklıdır. Böylece etkin bir tedavi sağlanırken daha az
yan etki görülür. İnhalasyon tekniklerinin yaş gruplarına göre kullanımı Tablo
1'de verilmiştir. Her hastanın becerileri
ve seçkileri göz önüne alınmalı yöntem hasta ve hekim tarafından seçilmelidir.
Tablo 1. Astma tedavisinde yaş gruplarına göre, hangi inhalasyon tekniğinin
kullanılabileceğini gösteren yaklaşım.
<2 Yat 2-6 Yat 6-10
Yat >10 Yat
lbrdrb Ev tipi kompresörlü nebülizer + +/-
-
-
Basınçlı ölçülü doz inhaler ve
yüz maskeli aracı tüp
d ++ ++/+
-
-
Basınçlı ölçülü doz inhaler ve
ağızlıklı aracı tüp
- +/++
++ ++
Basınçlı ölçülü doz inhaler
- -
+ ++
drcf1 Kuru toz ölçülü doz inhaler
- -
+
++++: Kullanılması önerilir, +: Kullanılabilir, - :
Kullanılması önerilmez |
Astma şiddetinin belirlenmesi ve tedavinin planlanması
Astma tedavisi için ulusal ve uluslararası uzlaşı raporları hazırlanmış
olduğundan astma tedavisinin ortak ilkeler doğrultusunda yapılması gerekir. Bazı ufak
farklılıklar olmasına karşın çoğu ülkede temelde aynı uzlaşma metnini
uygulanmaktadır. Kısa süre önce ülkemizde, bronşial astma ile ilgilenen tüm kurum
ve kuruluşların katılımı ile yapılan toplantılar sonucu, genel çizgileri ile aynı
rapor, bazı küçük uyarlamalarla, kabul edilmiştir.
Astmalı bir hastada, belirtiler yoğun ve şiddetli bir biçimde ortaya
çıktığında akut astma atağından söz edilir. Oysa akut astma atağı dışında
hastalarda, değişken şiddetlerde ortaya çıkan ve kısa etkili bronkodilatatörler ile
bir ölçüde kolaylıkla kontrol altına alınabilen episodik bronkospazmlar görülür.
İşte bu belirtilerin ortaya çıkış yoğunluğu
kronik tedavinin nasıl yapılacağını belirleyen önemli bir değişkendir.
Araştırmalar, astma ne kadar şiddetli ise bronşlardaki inflamasyonun da o oranda
şiddetli olduğunu göstermiştir. Bir diğer deyişle, bronşlarda astmaya bağlı
inflamasyon ne kadar fazla olursa o oranda daha yoğun bulgu ve belirtiler
görülmektedir. Böyle olunca da, her astmalıyı aynı biçimde tedavi etmektense
şiddeti oranında tedavi etmek gerekir. Astmanın şiddetini tek bir test ile belirlemek
ne yazık ki olanaklı değildir. Bugün, astma şiddetini belirtilerin sıklığına
solunum işlevlerine bakarak değerlendirmekteyiz. Bugün yaygın olarak kabul edilen
sınıflama ise yukarıda sözünü ettiğimiz uzlaşma raporunda belirtilen
sınıflamadır. Burada astmalılar şidetlerine göre dört grupta
sınıflandırılmışlar ve zaman içinde çeşitli nedenlere bağlı olarak ilk
sınıflandırıldıklarından farklı bir sınıfta yer alabilecekleri kabul
edilmektedir. Bu nedenle bunlara sınıf yerine, basamak denilmesi daha uygun olacaktır.
Bir hasta, zamanla tedavi ile ya da herhangi bir başka nedenle, basamağını
değiştirerek daha hafif bir basamağa inebilir ya da astmanın daha şiddetli olduğu
bir üst basamağa çıkabilir. Astma şiddetinin dört basamaklı sınıflaması Şekil
2'de verilmiştir.
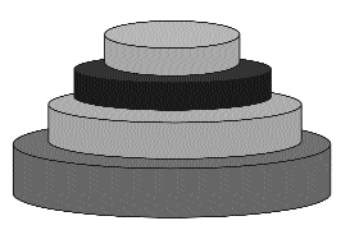
Şekil 2. Astmanın şiddetine göre sınıflandırması.
Yukarıda görülen "düğün pastası" dört mesaj içermektedir:
1- Astma şiddetine göre 4e ayrılır.
2- Her basamağın tüm astmalılar içinde görülme
sıklığı basamakların büyüklükleri ile kabaca temsil edilmektedir. Örneğin en
sık hafif intermittan, en az da ağır persistan astma görülür.
3- Hastalarda astma şiddeti genelde aynı kalsa bile çeşitli
nedenler ile hastalarda daha şiddetli ya da daha hafif astmanın özellikleri
görülebilir. Astma şiddeti değişebileceğinden bunlara sınıf yerine basamak denmesi
uygun olacaktır.
4- Bir basamağı tedavi ederken alt basamaklardaki tedaviler de
kullanılır.
Şiddeti ve yaşı ne olursa olsun her çocuk gereksinim
duydukça kısa etkili bir bronkodilatör (inhale beta 2 agonist) kullanmalı ve artan
bronkodilatör gereksinimi astmanın kötüleştiği anlamı taşıdığını bilmelidir.
Süt çocuklarında ve küçük çocuklarda kooperasyon sorunu nedeniyle solunum
fonksiyonlarını değerlendirmek olanaklı olmamakta, bu hastaları yalnızca klinik
durumlarına göre izlemek ve tedavi etmek gerekmektedir. Beş yaşından büyük
çocuklar tıpkı yetişkinlerde uygulanan ilkeler doğrultusunda tedavi edilirken,
özellikle 2-3 yaş altı çocuklarda yeterli bir deneyim henüz kazanılmamıştır.
Basamak 1: Hafif intermittan astma (Şekil 1)
Bu gruptaki hastalar genellikle yalnız viral enfeksiyonlar ya da duyarlı
oldukları alerjen ile (kedi, köpek ya da pollen gibi) karşılaştıklarında
yakınmaları olan hastalardır. Ataklar arasında belirtisizdirler ve solunum
foksiyonları normal sınırlardadır. Tetikleyici bir etken (alerjen, egzersiz gibi) ile
karşılaşma öncesi koruyucu bir ilaç ya da bronkodilatör (beta-2 agonist)
verilebilir. Ancak uzun süreli bir profilaksiye gerek yoktur. Ataklar arası solunum
işlevleri bozuk bulunursa ya da üç aylık bir zaman diliminde haftada birden fazla
bronkodilatör gereksinimi oluyorsa bir üst basamağa geçilir. Akut ataklar ise
şiddetlerine göre tedavi edilir.
Basamak 2: Hafif persistan astma (Şekil 1)
Bu hastalarda belirtiler haftada birden fazla ancak günde birden azdır ve
nokturnal yakınmalar seyrek olarak görülür (ayda 2'den fazla). Solunum işlevleri
normal sınırlardadır. Sabah ve akşam ölçülen PEF değerleri arasında %20 ile 30
arasında bir değişkenlik saptanır. Hergün düzenli olarak antiinflamatuvar tedavi
kullanma gereği vardır. Bunun için kromolin, antilökotrien ya da düşük doz inhale
steroid (200-500) kullanılabilir. Böyle durumda olan çocuklarda kısa süre öncesine
kadar en çok kullanılan ilaç kromolindi. Ancak düşük doz inhale kortikosteroidlerin
güvenilir olduğunun gösterilmesi ile bu ilaçları öncelikli seçen hekimlerin
sayısı giderek artmaktadır. Düşük doz inhale steroid ile düzelmeyen çocuklarda ya
steroid dozu 800 mcg'a kadar arttırılır ya da tedaviye uzun etki süreli bir
bronkodilatör eklenir. Tedavideki yeri kesinleşmemiş ise de antilökotrinler de
düşünülebilir.
Beş yaş altı çocuklarda tedaviye etkin olduğu gösterilen tek ilaç olma
özelliği nedeni ile inhale kortikosteroidler ya da ikinci seçenek kromolin ile
başlanabilir. İnhale steroidler ile kontrol edilemeyen küçük çocuklara yavaş
salınan bir teofilin preparatı eklenebilir (küçük çocuklarda güvenirliği
gösterilen tek uzun süre etkili bronkodilatör olduğu için).
Basamak 3: Orta persistan astma (Şekil 1)
Belirtiler bu hastalarda hergün vardır. Nokturnal yakınmalar haftada birden
fazladır. Solunum işlevleri normalin %60 ile 80'i arasındadır. Sabah ve akşam
ölçülen PEF değerleri arasında %30'dan fazla bir değişkenlik vardır. Hergün
düzenli olarak 800 ile 2000 mcg inhale kortikosteroidin kullanılması gerekir. Yüksek
doz inhale kortikosteroidden sakınmak için antilökotrienler ve uzun etkili
bronkodilatörler tedaviye eklenebilir. Küçük çocuklarda ise tedaviyi günde iki kez
1000 mikrogramı aşmayan inhale kortikosteroid ile yapmak olanaklıdır. Küçük
çocuklarda inhale uzun etkili beta 2 agonistlerin güvenirliği yeterince
kanıtlanmadığından gerektiğinde yavaş salınan bir teofilin denenebilir. Günlük
yüksek doz inhale kortikosteroid kullanan hasta izlemlerinin (çocuklarda>500 mcg),
uzman bir hekim tarafından yapılması gerekir.
Basamak 4: Ağır persistan astma (Şekil 1)
Bir önceki basamakta kullanılan tedaviye ek olarak oral kortikosteroidler
günaşırı ya da günde tek doz olacak biçimde tedaviye eklenir. Sistemik etkileri en
aza indirmek için olası en düşük oral steroid dozu kullanılmaya
çalışılmalıdır. İnhale steroid dozu günde 2000 mikrogram ya da üzerine
çıkılabilir. Beraberinde bir ya da iki uzun etkili bronkodilatör kullanılmalıdır.
Küçük çocuklarda ise tedaviyi ev tipi bir nebülizer ile yapmak uygun olur.
Gerektiğinde oral steroid, günaşırı sabahları verilen tek doz olarak uygulanabilir.
Bu hastaların adrenal yetmezlik yönünden yakın izlemi gerekir.
Kaynaklar
1- Adkinson FA Jr, Eggleston PA, Eney D, Goldstein EO, Schuberth
KC, Bacon JR, Hamilton RG, Weiss ME, Arshad H, Meinert CL, Tonascia J, Wheeler B. A
controlled trial of immunotherapy for asthma in alergic children. N Engl J Med
1997;336:324-3
2- Ehnert B, Lau S, Weber A, Buettner P, Schou C, Wahn U. Reducing domestic
exposure to dust mite alergen reduces bronchial hyperreactivity in sensitive children with
asthma. J Alergy Clin Immunol 1992;90:135-8.
3- Martinez FD, Wright Al, Taussig LM, Holberg CJ, Halonen M, Morgan WJ. Asthma and
wheezing in the first six years of life. N Engl J Med 1995;332:133-8.
4- National Heart, Lung and Blood Institute, National Institutes of Health. Global
Strategy for Asthma Management and Prevention NHLBI/WHO Workshop Report.NIH pub no
95-3659. January 1995.
5- Pierson We, Koenig JQ. Respiratory effects of air pollution on alergic diseases.
J Alergy Clin Immunol 1992;90:557-66. |